高額療養費制度の改定は、「現役世代優遇」
政府は2024年12月25日、高額療養費制度の自己負担限度額を段階的に引き上げる改定案を発表しました。この改定では、2025年8月から自己負担額が上昇し、さらに2027年8月には年収区分が現行より細分化され、負担額がさらに引き上げられる予定です。
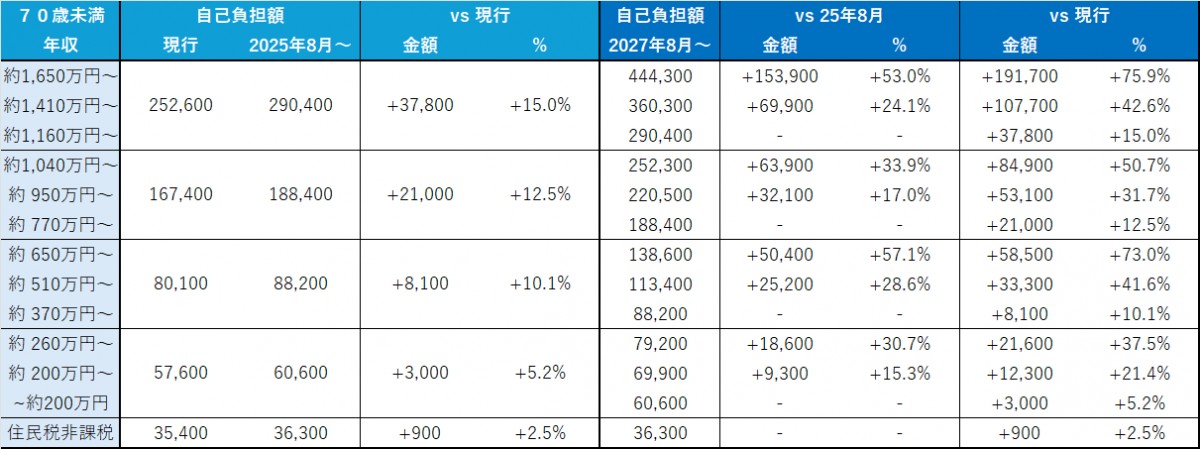
以下の表は、収入ごとの月間の自己負担限度額の変化を示しています。
例えば、年収約1,650万円以上の人の自己負担額は現行の252,600円から2025年8月には290,400円に増加し、2027年8月にはさらに444,300円へと大幅な上昇が見込まれます。これだけ見ると、負担額の増加は非常に大きく、SNS上では「高齢者優遇」「現役世代イジメ」といった批判が殺到しました。
しかし、この改定が必ずしも現役世代にとって負担増につながるわけではありません。実は、加入している健康保険の種類や制度次第では、現役世代にとってメリットが大きいケースもあるのです。
では、どのような人がメリットを享受できるのか。それを理解するためには、日本の健康保険制度の仕組みや高額療養費制度について、もう少し詳しく見ていく必要があります。
健康保険制度の概要
日本の医療制度では、すべての国民がいずれかの健康保険制度に加入することが義務付けられており、主に以下の5種類に分類されます。
-
国民健康保険:
主に自営業者やフリーランス、無職の人が対象。市区町村が運営。 -
協会けんぽ:
中小企業の従業員とその扶養家族が対象。全国健康保険協会が運営。 -
組合健保:
主に大企業の従業員とその扶養家族が対象。企業単独、または同一業種の複数企業によって設立された健康保険組合が運営。 -
共済組合:
公務員や学校教職員が対象。それぞれの職域で設立された組合が運営。 -
後期高齢者医療制度:
75歳以上の高齢者が対象。都道府県単位で運営。
それぞれの制度には、共通する保障内容(法定給付)と、独自の追加保障(付加給付)が存在します。特に「付加給付」は組合健保と共済組合にのみ存在し、加入者の自己負担をさらに軽減する特徴的な仕組みです。
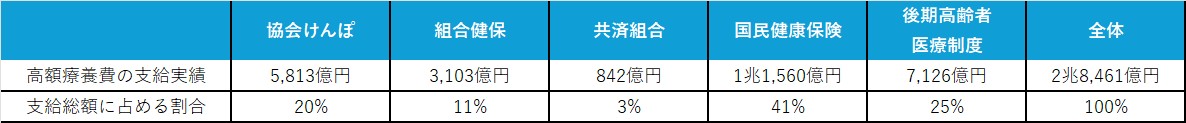
制度別データの比較
厚生労働省の資料を基に、以下の表に各健康保険制度の特徴をまとめました。

※出典(医療保険に関する基礎資料、医療保険制度改革について)
この表から、以下のような特徴が読み取れます。
-
加入者数の規模
最も多いのは協会けんぽ(約4,027万人)、次いで組合健保(約2,838万人)。 -
高所得者の分布
年収約770万円以上の加入者が最も多いのは組合健保(約752万人、この所得帯の約6割)。 -
現役世代の割合
協会けんぽ・組合健保・共済組合の平均年齢が低いことから、これらの健康保険組合に現役世代が集中している。※実際の加入者分布もそうなっています。 -
1人当たりの医療費の傾向
平均年齢が高くなるにつれ、1人当たりの医療費が上がる傾向があり、後期高齢者医療制度では94万円と他制度と比較して突出している。 -
付加給付の有無
高額療養費制度の「付加給付」が存在するのは組合健保と共済組合のみ。
高額療養費制度の自己負担限度額の改定が、確実に影響するのは付加給付制度の無い「協会けんぽ」「国民健康保険」「後期高齢者医療制度」の加入者であると読み取れる反面、組合健保と共済組合に関しては付加給付の内容を理解しないと、どの様な影響があるのか判断しにくいことがわかります。
高額療養費と付加給付
高額療養費制度の概要
高額療養費制度は、医療費が高額になった場合でも、患者が負担する金額を一定の上限に抑える仕組みなことは多くの方がご存知でしょう。しかし、厚生労働省が規定する「法定給付」と、健康保険組合が独自に設定する「付加給付」の2つの保障内容があることは、意外と知られていません。
今回報道の対象となっているのは「法定給付」の変更に関する部分であり、法定給付に追加される形で機能する「付加給付」は、報道の対象外です。しかし、患者の負担額においては、この「付加給付」がどのように機能するのかが非常に重要です。
付加給付の計算例
付加給付がどの様に機能しているかは、下図の通りです。
※年収1,800万円以上の人が、1カ月で150万円の医療費がかかった場合を例にしています。

現行ルールでは、法定給付のみの場合、患者の自己負担額は次のように計算されます:
自己負担額 = 252,600円+(医療費-842,000)×1%
具体的に計算すると:
252,600 + (1,500,000 - 842,000) x 1% = 252,600 + 6,580 = 259,180円
付加給付を設けている健康保険組合の場合、例えば自己負担額の上限が7万円と定められていれば、法定給付で計算された259,180円と7万円との差額189,180円を健康保険組合が負担します。
付加給付の規定は健康保険組合によって様々で、例えば以下の様なケースが存在します。
・単一の医療機関での医療費の内、自己負担額の上限が5万円
・扶養家族含めて月の医療費の自己負担額は3万円が上限
改定案の影響
さて、今回話題となっている高額療養費制度の自己負担額の改定案は、「法定給付」に関する変更です。同じく年収1,800万円以上の人が、1カ月で150万円の医療費がかかった場合を見てみましょう。

付加給付のない健康保険に所属している場合、自己負担額は現行の25.9万円から、改定後には44.4万円に増額します。一方、付加給付がある健康保険組合では、患者の自己負担額は引き続き7万円のままであり、法定給付が減った分、付加給付の負担額が増える仕組みになっています。
つまり、健康保険組合が患者の自己負担額の限度額を付加給付で定めている限り、患者から見れば今回の改定案による影響はありません。
改定案の健康保険収支への影響
これだけを見ると、「改定案によってデメリットを受ける人」と「影響を受けない人」の2種類だけのように感じられます。しかし、健康保険組合の収支に目を向けると、実は付加給付がある健康保険組合に所属している人々にも間接的なメリットがある可能性があります。

※出典(医療保険に関する基礎資料、医療保険制度改革について)
現役世代が多く加入している「協会けんぽ」「組合健保」「共済組合」は、健康保険組合の主たる収入源である保険料収入が保険給付費を上回る構造になっています。一方、「国民健康保険」と「後期高齢者医療制度」では、保険料収入が保険給付費に満たない状況であり、収入と支出のバランスが著しく異なることが分かります。
交付金と公費負担の影響
総収支を見ると、保険料収入と保険給付費の差額とはかけ離れた金額となっています。これは以下の要因によります:
-
後期高齢者支援金や前期高齢者給付金を、現役世代が多い健康保険組合が負担。
-
「国民健康保険」と「後期高齢者医療制度」が、それぞれ交付金を受け取る仕組み。
-
それでも不足する分は公費(税金や国債など)によって補填されている。
このような収支構造は、現役世代から高齢者世代への大規模な財源移転を意味しており、長期的な持続可能性に疑問が生じる状況です。 ※製薬メーカーに勤務する立場として、この収支状況が持続不可能に感じられる点については、別記事で解説します。
高額療養費制度の自己負担額の変更がどの様な影響を及ぼすかというと、付加給付が無い健康保険組合の場合は保険給付費の減額になる分、収支が改善し、付加給付がある健康保険組合の場合は患者負担額の上限で規定を設定している限り、影響はありません。
結論
今回の高額療養費制度の自己負担額改定がもたらす影響は、以下のように整理できます。
-
健康保険組合全体の収支の観点からは、赤字縮小につながる可能性があり、制度の持続可能性向上というメリットが見込まれる。
-
自己負担額の増加が最も大きい高所得者に関しては、不公平に見えるものの、現役世代の高所得者が多く所属する組合健保や共済組合には付加給付があるため、患者負担は実質的に変わらない可能性が高い。
これらの点を踏まえると、今回の改定案は、現役世代の負担を軽減することを目的に行われた可能性が高いと言え、実際、厚生労働省の「医療保険制度改革について」の資料(7ページ目)末尾には、「現役世代の負担の軽減につながるのであれば良いことと考えます」という文言が記載されており、その意図がうかがえます。
もちろん、現役世代の中でも協会けんぽや国民健康保険に加入している方々にとっては、必ずしも歓迎できる改定ではないかもしれません。しかし、制度設計はマクロな視点で行わざるを得ないことを考えると、今回の改定案は全体として見れば、現役世代を優遇する意図が含まれた改定と言えるでしょう。
おまけ:製薬メーカーの業績への影響
高額療養費制度の改定案が製薬メーカーの業績にどのような影響を及ぼすのかを考えてみましょう。
まず、日本の医療費全体は約46兆円規模とされています(出典:令和5年度医療費の動向、令和4年度実績)。そのうち、医薬品の市場規模は約11兆円を占めています。
一方、高額療養費制度の給付費は約2.85兆円となっていて、その内訳は以下の通りです。
この制度の改定によって、給付費に与える影響がGemMedの試算の最大値の6,200億円 (出典:GenMed) に達した場合でも、医薬品市場全体への影響は下記3点を理由に軽微だと推測しています。
-
全額が医薬品の使用控えにはつながらない
給付費削減が、医薬品の使用量のみに反映されるわけではない。医療費の中には、診療費、入院費、検査費用なども含まれており、医薬品が占める割合は24%程度に過ぎない。 -
実際の負担増につながるのは協会けんぽ、国民健康保険、後期高齢者医療制度の加入者
組合健保と共済組合に加入している人の多くは、付加給付の恩恵を受けられると推測できるので、自己負担額の増加による治療控えが起きる可能性が相対的に高いのは協会けんぽ、国民健康保険、後期高齢者医療制度の加入者となる。 -
高齢者の金融資産による緩衝効果
今回の自己負担額増加により、影響を受ける可能性が高い3種類の保険組合の内、国民健康保険と後期高齢者医療制度は高齢者が多く、高齢者は比較的多くの金融資産を保有している傾向にあることからも、自己負担額が増加した場合でも、自己資金で賄える可能性が高い。
以上の点を考慮して、医薬品市場への影響を雑に試算すると:
高額療養費の給付費総額 × 医療費に占める医薬品の割合 × 影響を受けやすい保険組合が高額療養費の給付実績に占める割合 × 高齢者の金融資産による緩衝効果
高齢者の金融資産による緩衝効果は数値がないので、それ以外の数値を基に算出すると:
6,200億円 × 24% × 86% = 1,280億円
高齢者の金融資産による緩衝効果を考慮すれば実際はこの半額以下だと推測できます。すると11兆円の医薬品市場の0.6%に満たない金額になるので、医薬品市場全体や製薬メーカーの業績に与える影響は軽微であると考えられます。
以上です!記事への感想、ご意見、ご要望などございましたら、気軽にメールでご連絡下さい。snsへの共有も大歓迎です!
すでに登録済みの方は こちら